Il travaglio e Santa Margherita – di Mario Marroccu
Stiamo tornando talmente indietro nella Sanità che ormai potremmo arrivare al III secolo dopo Cristo. Allora il tempio della Medicina e della Chirurgia era in quella costa di Turchia e di Siria che lambisce il Mar Mediterraneo. In quei tempi esisteva un problema che esiste ancora oggi: le donne con gravidanze difficili a termine spesso morivano col loro bambino. Narra una “Passio” del terzo secolo, che la giovane cristiana Margherita d’Antiochia fosse stata ingoiata viva da un mostro, in un sol boccone. La Santa, avendo in pugno la croce, che usò come tagliente, aprì il ventre al mostro e uscì dalla sua pancia viva e sana. In questa “Passio” viene descritto un fantastico parto cesareo con salvataggio del nascituro.
Per tale ragione Margherita, una volta martirizzata con la decollazione per ordine dall’imperatore Massimiano, venne dichiarata “santa protettrice delle donne in travaglio”. Da quasi 2.000 anni Santa Margherita viene venerata in tutto il mondo cristiano con lo scopo di rendere il parto più protetto. e le puerpere che si ritengono miracolate, impongono il nome di Margherita alle neonate. Questo ne spiega l’enorme diffusione tra umili e regine. Tra gli anglosassoni il nome Margherita viene contratto nelle ultime due sillabe: “Rita”. La persistenza del nome e la sua diffusione corrispondono alla persistente paura che avvolge tutt’oggi le donne a termine di gravidanza, nel momento più bello.
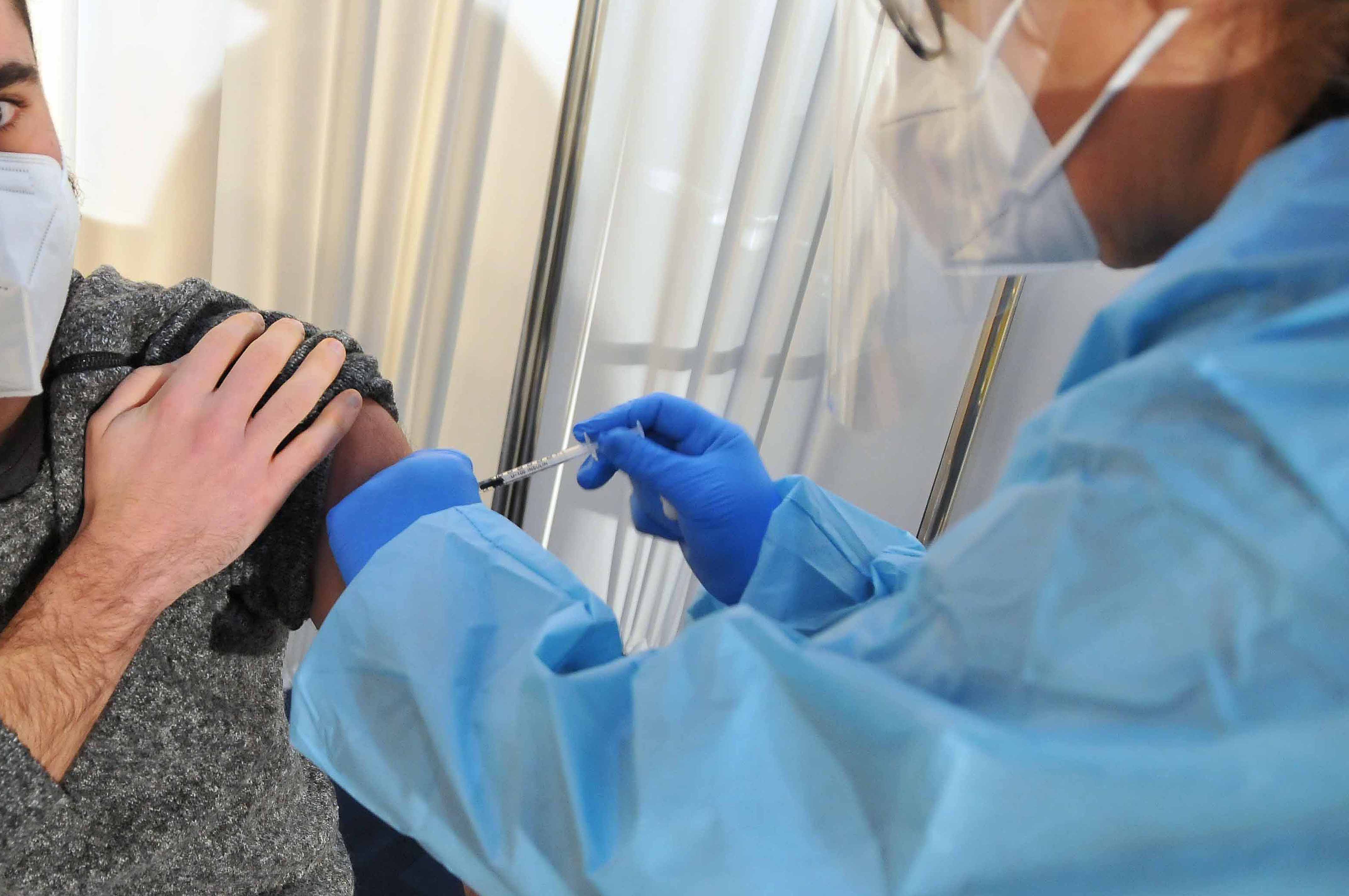
Non si era mai trovato, in nessuna parte del mondo, il modo di mettere in sicurezza le donne con travaglio difficile fino al 1876. In quell’anno a Pavia il dottor Edoardo Bianchi Porro, per porre fine alle stragi da parto complicato, ideò un metodo chirurgico per salvare le mamme ed i nascituri: inventò il parto cesareo a “madre viva”. La sua idea geniale consisteva nel sedare la donna con protossido d’azoto e cloroformio, aprire velocemente l’addome, legare strettamente il collo dell’utero gravido con un fil di ferro, escidere l’utero totalmente, metterlo su un tavolo, aprirlo ed esporre all’aria il bambino vivo.
Per la prima volta nella storia si salvarono la mamma, Giulia Cavallini, ed il bambino. Però c’era un problema: quella mamma, con quel tipo d’intervento, non avrebbe avuto più figli. Tuttavia, fu un grandioso successo perché fino ad allora morivano il cento per cento delle donne con parto distocico. In pochi decenni con quella tecnica, che venne adottata in Europa, Stati Uniti, Sudafrica ed Australia, la mortalità di donne e neonati calò al venti per cento. I tedeschi apportarono modifiche al metodo ma la tecnica definitiva, in uso ancora oggi, venne messa a punto dal dottor Luigi Mangiagalli dell’Ospedale Cà Granda di Milano. Era l’anno 1900. In Sardegna, per alcuni decenni il cesareo si eseguì solo al San Giovanni di Dio di Cagliari. Le donne sarde in difficoltà, da qualunque parte della Sardegna, venivano trasferite a Cagliari con viaggi avventurosi e dolorosi in treno o in automobile. Esiste un bel libro di Giacomo Mameli “Hotel Nord America” che racconta le peripezie di un gruppo di ostetriche novelle che, intorno agli anni trenta, vennero inviate in Sardegna per abbattere l’altissima mortalità di donne e bambini legata al parto e descrive i dolorosi trasferimenti delle donne di Perdas de Fogu che, per parti complicati, dovevano essere portate a Cagliari.
Negli anni ‘40 del ‘900 gli allievi chirurghi della scuola cagliaritana vennero inviati ad operare negli ospedali provinciali. Allora le città minerarie di Carbonia e Iglesias erano popolosissime e vi nascevano molti bambini. A Carbonia venne inviato il dottor Renato Meloni, che era sia chirurgo generale, che specialista in Urologia, in Oncologia ed Ostetricia. Ad Iglesias, uno dei primi a fare cesarei fu il dottor Salvatore Macciò, anch’egli chirurgo generale ed ostetrico. Questi uomini formarono numerosi allievi di valore che hanno operato nei nostri ospedali fino a poco tempo fa.
Nonostante la bravura di questi grandi chirurghi e dei loro allievi, la pericolosità del cesareo è tutt’oggi incombente.
Il problema sta nella possibile insorgenza di emorragia dalle grosse arterie uterine.
Il dottor Giòmmaria Doneddu, ostetrico al Sirai, per sdrammatizzare invitava le pazienti in attesa di partorire a rivolgere una preghiera a Santa Rita, che era esattamente la stessa Santa Margherita del terzo secolo dopo Cristo.
Non va dimenticato che il momento del parto è, comunque, un dramma che in genere si risolve con sorrisi, ma che può talvolta trasformarsi, in pochi minuti, in una tragedia. Questo è vero sempre, anche oggi, nonostante l’evoluzione tecnologica.
Le cronache giornalistiche delle prime settimane di gennaio 2023 hanno riferito di un evento tragico avvenuto nell’ospedale “Perrino” di Brindisi. Una donna di 41 anni è deceduta per complicazioni legate al cesareo. Era portatrice di una gravidanza gemellare. L’ostetrico di turno, il giorno 17 dicembre 2022 procedette al cesareo e mise al mondo i neonati. Purtroppo, dall’incisione uterina iniziò subito una imponente emorragia. L’ostetrico, davanti all’impossibilità di fermarla, chiamò in aiuto il chirurgo d’urgenza dell’ospedale e gli chiese di asportare l’utero in toto per fermare il sanguinamento. Questo fu fatto. L’emorragia si fermò ma la paziente finì in Rianimazione dove il 22 dicembre morì.
Per salvare la paziente venne utilizzato lo stesso principio ideato dal dottor Edoardo Bianchi Porro un secolo e mezzo prima a Pavia, ma con minor fortuna.
Nel caso della donna di Brindisi l’ostetrico non riuscì ad asportare l’utero perché l’infarcimento emorragico degli organi pelvici gli impediva di riconoscerne l’ anatomia e non riusciva più a distinguere, nella massa emorragica intorno all’utero, la vescica, gli ureteri, il sigma, le grosse arterie e le vene pelviche e il retto. Egli si sentì perso in quel guazzabuglio anatomico e non si sentì competente a procedere oltre. Giustamente chiamò d’urgenza un chirurgo generale, esperto in chirurgia della vescica, degli ureteri, e dell’intestino; solo così fu possibile portare a termine l’isterectomia con tecnica di dissezione anatomica. Per chi non è del mestiere, è bene spiegare che tale dissezione richiede conoscenze ed esperienza in più specialità chirurgiche. Esistono ostetrici esperti anche di chirurgia generale che lo sanno fare, ma sono dei fuoriclasse non comuni. In questi casi è necessario che il chirurgo abbia competenze in chirurgia vascolare, in chirurgia urologica, in chirurgia intestinale: tutte specialità che esulano da quelle dell’ostetrico che è un chirurgo dedicato per l’apparato riproduttore femminile. Si conclude che una paziente con un livello di gravità di questa portata ha necessità di una struttura d’urgenza adatta al trattamento dei traumi dell’addome.
Una volta fermata l’emorragia il problema non è concluso. C’è ancora da controllare lo shock emorragico e traumatico. A questo punto, entrano in gioco il reparto di Rianimazione, quello di Nefrologia – Dialisi e quello di Cardiologia.
Questo ci dice che in un ospedale dove si esegue un cesareo complicato devono essere presenti una decina di specialisti diversi tra medici, infermieri e tecnici. Si tratta di un’organizzazione che esiste esclusivamente in una struttura ospedaliera che opera ininterrottamente h24 e 7 giorni su 7, in emergenza.
Se un parto ha una dinamica fisiologica, è sufficiente l’assistenza di un’ostetrica, ma se insorgono complicazioni diventa necessario disporre di un apparato d’urgenza piuttosto complesso. La sicurezza è l’imperativo assoluto. Quando il parto si complica si scopre che in pochi minuti si può passare dai sorrisi rilassati per il lieto evento alla tragedia più insopportabile nel campo della medicina. La morte è in agguato, e strapparle mamma e bambino è difficile.
Il caso raccontato dai giornali è emblematico. La paziente si dissanguò e le vennero trasfuse 17 sacche di sangue. Ora bisogna sapere che per ogni due sacche di sangue si deve aggiungere una sacca di plasma. Se si tiene conto che una persona adulta ha in circolazione, in media, 3.800 cc di sangue, si deve concludere che alla poveretta vennero trasfusi ben 8 litri di solo sangue, oltre alle altre soluzioni in flebo.
Questo significa che la paziente aveva perso più del doppio della sua massa sanguigna totale. Pertanto, si deve concludere che tutto il suo sangue le era stato sostituito almeno due volte. Molti possono pensare che la sostituzione del sangue perso sia sufficiente a salvare la paziente. Invece, non è così. Da subito compaiono fenomeni biochimici che alterano il metabolismo delle cellule dei tessuti di tutti gli organi nobili e queste cellule iniziano a produrre mediatori chimici alterati. Tali anomali mediatori chimici disturbano profondamente la circolazione sanguigna dei capillari e la nutrizione delle cellule dei tessuti. Il loro metabolismo peggiora ulteriormente perché le cellule iniziano a metabolizzare senza ossigeno. Ciò peggiora ancor più la loro capacità di sopravvivenza e, in tutti i tessuti, inizia una specie di “suicidio di massa” delle cellule: si scatena una “tempesta citochinica” simile a quella che fa morire i malati terminali di Covid. Si tratta dello Shock per crisi del microcircolo sanguigno. Il paziente non risponde alle terapie ed è candidato a morire. Qui intervengono gli specialisti in Rianimazione. Talvolta, fanno il miracolo di fermare lo Shock, ma non ci riescono se lo shock è già in fase irreversibile. Il dramma è tremendo per il paziente ed è angosciosissimo per il chirurgo ed i rianimatori. E’ una fase in cui il paziente spesso è ancora vigile, respira e parla, e dà la sensazione che vi sia ancora speranza ma non c’è niente da fare: muore, comunque. I polmoni non scambiano più ossigeno; i reni si fermano; il fegato non lavora più; il midollo non produce più le cellule del sangue; iniziano le emorragie, le trombosi da Cid (Coagulazione intravasale disseminata) e le tromboembolie polmonari e sistemiche. Il cuore, infine, si ferma e non riparte neppure con il defibrillatore.
E’ brutto fare queste descrizioni, ma è necessario per far capire l’enormità delle difficoltà nel parto complicato.
Quale sarebbe stata la soluzione migliore che avrebbe dovuto adottare quell’Ostetrico che aveva eseguito il cesareo? Aveva adottato esattamente l’unica soluzione percorribile: chiamare il chirurgo generale d’Emergenza ed i Rianimatori.
Il chirurgo fermò l’emorragia asportando l’utero, ma lo Shock era già in fase irreversibile. Ora si può porre la domanda: in quanto tempo si passa dallo shock reversibile allo shock irreversibile? Talvolta, in poche ore, talaltra in pochi minuti.
Se l’ospedale è dotato di una Chirurgia d’urgenza ultrarapida, una Rianimazione, una Nefrologia, una Cardiologia un Centro trasfusionale con un ricco organico di personale sempre presente, vi sono speranze. Altrimenti no.
Il caso raccontato dai giornali è diventato famoso perché la paziente morì sotto Natale e perché Papa Francesco il 25 dicembre 2022 chiamò al telefono il marito della poveretta per confortarlo. Purtroppo, questi eventi non sono rari: avvengono tutto l’anno e ovunque. L’ospedale dove si consumò quel dramma è un grande ospedale regionale della Puglia paragonabile al Brotzu di Cagliari. Se il chirurgo generale d’urgenza fosse intervenuto all’inizio dell’emorragia forse avrebbe potuto salvare la poveretta perché l’ospedale era bene attrezzato per le urgenze. Scorrendo le cronache della Puglia si troverà che nei giorni precedenti era avvenuto un fatto simile nell’Ospedale regionale di Taranto.
Drammi come questo, che non si risolvono colla isterectomia, in genere vengono affrontati dai chirurghi d’Urgenza nelle ostetricie di tutto il mondo e spessissimo le pazienti vengono salvate.
Il motivo della necessità che siano immediatamente disponibili i chirurghi d’Urgenza sta proprio nella loro specifica competenza nelle emorragie traumatiche dell’addome, nei traumi vascolari e urologici.
Considerata la gravità e l’importanza sociale di questi eventi è stato istituito un Ufficio apposito del ministero della Sanità e di Agenas che monitora tali tragedie connesse al parto, i cosiddetti “eventi sentinella”. Esattamente questo ufficio ha proposto leggi speciali per regolamentare gli ospedali che hanno il servizio ostetrico e per certificarne la sicurezza.
Comunque, in mancanza d’altro ci rimane sempre Santa Margherita, la protettrice a cui ricorrevano anche le regine, basti pensare al successo che hanno in tutte le città le vie principali intitolate alla Regina Margherita di Savoia, la cui madre, nel momento cruciale della sua nascita invocò la santa e ne ebbe la protezione. Ne era molto devota la laicissima Florence Nightingale, la leggendaria fondatrice dell’Ordine internazionale delle infermiere. Quando morì volle essere sepolta nel cimitero di St Margaret of Antioch. Speriamo che alla protezione di santa Margherita si associ quella dello Stato. Probabilmente, con due protettori, le cose andrebbero meglio.
Mario Marroccu